En qué consiste:
La retinopatía diabética, la enfermedad ocular diabética más común, ocurre cuando hay cambios en los vasos sanguíneos en la retina. A veces, estos vasos pueden dejar escapar fluidos, y provocar un edema macular. O bien pueden ocluirse completamente, en cuyo caso pueden crecer nuevos vasos sanguíneos anormales en la superficie de la retina lo que puede provocar sangrados y desprendimientos de retina.
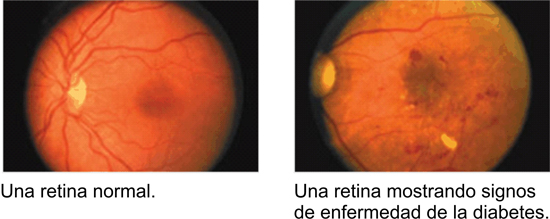
Generalmente, la retinopatía diabética afecta a ambos ojos. Las personas con retinopatía diabética a menudo no se dan cuenta de los cambios en su visión durante las primeras etapas de la enfermedad. Pero a medida que avanza, la retinopatía diabética usualmente causa una pérdida de visión que en muchos casos no puede ser revertida.
Factores de riesgo:
Varios factores pueden influir en el desarrollo y la severidad de la retinopatía diabética, incluyendo:
-
Niveles de azúcar en la sangre
-
Presión arterial
-
Duración de la diabetes
-
Niveles de lípidos en la sangre (colesterol y triglicéridos)
-
Origen étnico
-
Embarazo
Tipos de retinopatía diabética:
Existen dos tipos de retinopatía diabética:
1) Retinopatía diabética no proliferativa
La retinopatía diabética no proliferativa (RDNP) es la etapa más temprana de la retinopatía diabética. Cuando existe, los vasos sanguíneos deteriorados permiten un escape de fluidos desde la sangre al tejido retiniano. La RDNP puede causar cambios en los ojos, incluyendo:
-
Microaneurismas: Unas pequeñas dilataciones en los vasos sanguíneos de la retina que con frecuencia dejan escapar líquidos.
-
Hemorragias de la retina: Unas pequeñas manchas de sangre que entran a la retina.
-
Edema macular: Es el engrosamiento de la mácula a causa de escape de líquido de los vasos sanguíneos de la retina. La mácula no funciona correctamente cuando está hinchada. El edema macular es la causa más común de pérdida de la visión durante la diabetes.

-
Isquemia macular: Los pequeños vasos sanguíneos (capilares) se cierran u ocluyen. Su visión se torna borrosa ya que la mácula no recibe suficiente sangre para funcionar correctamente.
2) Retinopatía diabética proliferativa
La retinopatía diabética proliferativa (RDP) sucede principalmente cuando muchos de los vasos sanguíneos de la retina se ocluyen, impidiendo un flujo suficiente de la sangre. En un intento de suministrar sangre a la zona donde los vasos originales se han cerrado, la retina responde creando nuevos vasos sanguíneos. Este proceso se llama neovascularización. Sin embargo, los nuevos vasos sanguíneos también son anormales y no proporcionan a la retina con el flujo sanguíneo adecuado. A menudo, los nuevos vasos van acompañados por tejidos cicaticial que pueden hacer que la retina se arrugue o se desprenda.
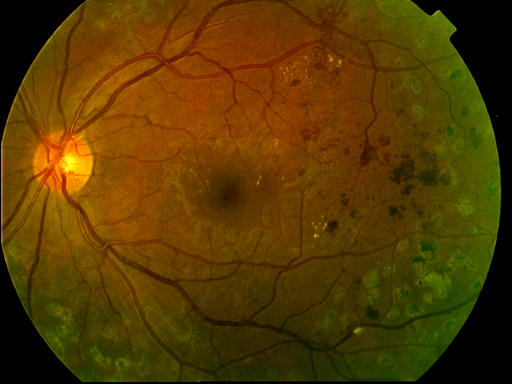
Por lo tanto, la RDP puede causar una pérdida de la visión más severa que la RDNP, ya que puede afectar tanto la visión central como la periférica. La RDP afecta la visión de las siguientes maneras:
-
Hemorragia vítrea: Los nuevos y delicados vasos sanguíneos sangran dentro del vítreo (la sustancia gelatinosa de dentro del ojo), evitando que los rayos de luz lleguen a la retina. Si la hemorragia es pequeña, es posible que usted vea algunas nuevas manchas oscuras y flotantes. Una hemorragia muy grande puede impedir la visión, permitiéndole sólo ver la diferencia entre claro y oscuro. Una hemorragia vítrea por sí sola no causa una pérdida de visión permanente. Cuando la sangre desaparece (porque se reabsorbe o porque se elimina con cirugía), la visión puede recuperarse, a menos que la mácula se haya dañado.
-
Desprendimiento de la retina por tracción: Cuando el tejido de una cicatriz producida por una neovascularización se “encoge”, la retina se arruga y puede desprenderse de su posición normal. Las pérdidas de la visión más graves se producen si la mácula o áreas grandes de la retina se desprenden.
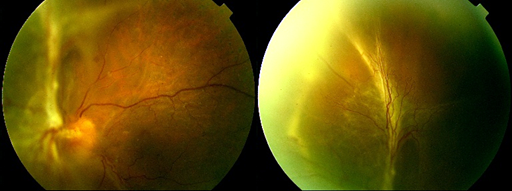
-
Glaucoma neovascular: Sucede cuando la neovascularización secundaria a la isquemia aparece en la parte anterior del ojo, concretamente en el iris (la parte coloreada del ojo). Cuando esto pasa, los nuevos vasos sanguíneos pueden bloquear la salida normal de líquido del ojo. Por ello, la presión en el ojo aumenta, lo que presenta una situación particularmente grave que causa un ojo ciego y doloroso si no consigue controlarse.
¿Qué nota un paciente de retinopatía diabética (RD)?
Usted puede tener RD y no ser consciente de ello, ya que en las primeras etapas de la enfermedad, a menudo, no se producen síntomas. Sin embargo, a medida que la enfermedad progresa, los síntomas de una RD pueden incluir: visión borrosa o que cambia periódicamente de borrosa a clara; áreas oscuras (completa o parcialmente) en el campo de visión; mala visión nocturna; colores que aparecen descoloridos o diferentes; visión de algo similar a hilos de telarañas oscuras flotando en la visión y finalmente pérdida de la visión. Los síntomas de la retinopatía diabética afectan, por lo general, a ambos ojos, aunque no de igual forma.
A tener en cuenta:
La retinopatía diabética frecuentemente no ofrece ninguna señal de advertencia temprana. No espere a tener síntomas. Asegúrese de hacerse un examen completo de la vista con dilatación de las pupilas, por lo menos una vez al año.
¿Cuándo debe ser visto el fondo de ojo de un diabético?
Estos son los criterios que se siguen en todo el mundo: A los diabéticos tipo 1 debe explorárseles dentro del periodo de cinco años de ser diagnosticados y luego anualmente. A los diabéticos tipo 2 en el momento de diagnóstico de diabetes y luego anualmente. Durante el embarazo: Las mujeres embarazadas con diabetes deben programar una cita con su oftalmólogo en el primer trimestre, ya que la retinopatía puede progresar rápidamente durante el embarazo.
Diagnóstico y seguimiento:
Este examen ocular de los diabéticos incluye:
-
Prueba de agudeza visual. En esta prueba se usa una tabla optométrica con letras o números para medir su vista a diferentes distancias.
-
Tonometría. Se utiliza un instrumento para medir la presión del ojo.
-
Fondo de ojo con dilatación de las pupilas. Para dilatar o agrandar las pupilas, el oftalmólogo le pondrá unas gotas en los ojos. El oftalmólogo mira a través de un lente de aumento especial para examinar la retina y el nervio óptico para ver si hay señales de enfermedad. Para finalizar su oftalmólogo le examinará su retina para ver si hay señales de la enfermedad Después del examen, su visión de cerca podrá permanecer borrosa por varias horas.
Si su Oftalmólogo cree que usted necesita un tratamiento para el edema macular, le puede sugerir una angiografía fluoresceínica. En este examen, le inyectan un colorante especial en el brazo y le toman unas fotografías mientras esa sustancia está pasando por los vasos sanguíneos de la retina. Este examen permite a su oftalmólogo identificar cualquier problema de los vasos sanguíneos y recomendar un tratamiento.
Terapias:
Para prevenir tanto la aparición como el progreso de la retinopatía diabética, las personas con diabetes deben controlar los niveles de azúcar en la sangre, la presión arterial, el colesterol y los triglicéridos.
El edema macular se trata con inyecciones intraoculares de fármacos antiangiogénicos o corticoides que pueden hacer mejorar la visión en muchos casos y también detener el avance de la retinopatía diabética.
La retinopatía proliferativa se suele tratar con láser aunque también se pueden utilizar inyecciones de fármacos antiangiogénicos. El procedimiento láser utilizado se llama panfotocoagulación retiniana. Este tratamiento ayuda a reducir los vasos sanguíneos anormales. Su oftalmólogo le hará entre mil y dos mil quemaduras con láser en las áreas de la retina lejos de la mácula, Debido a que es necesario realizar muchas quemaduras con láser, usualmente se necesitan dos sesiones o más para completar el tratamiento. Aunque usted puede notar que ha perdido visión periférica y que la visión nocturna empeora, la fotocoagulación retiniana puede preservarle el resto de su visión.
Si los vasos anómalos llegan a producir un sangrado en el ojo y la hemorragia es severa o se desarrolla un desprendimiento de retina, usted puede necesitar un procedimiento quirúrgico llamado vitrectomía. Durante una vitrectomía, se elimina la sangre de su ojo lo que suele permitir mejorar la visión.





